Лечение шизофрении
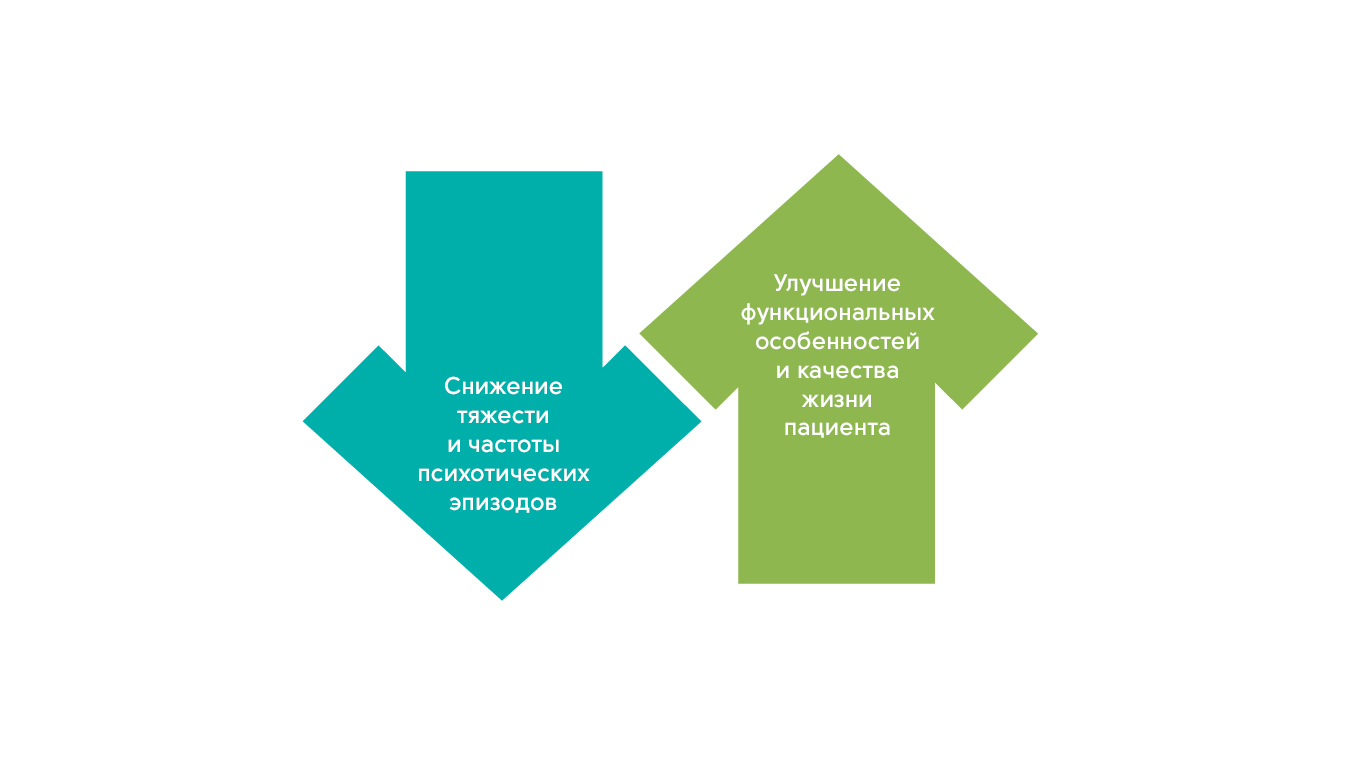
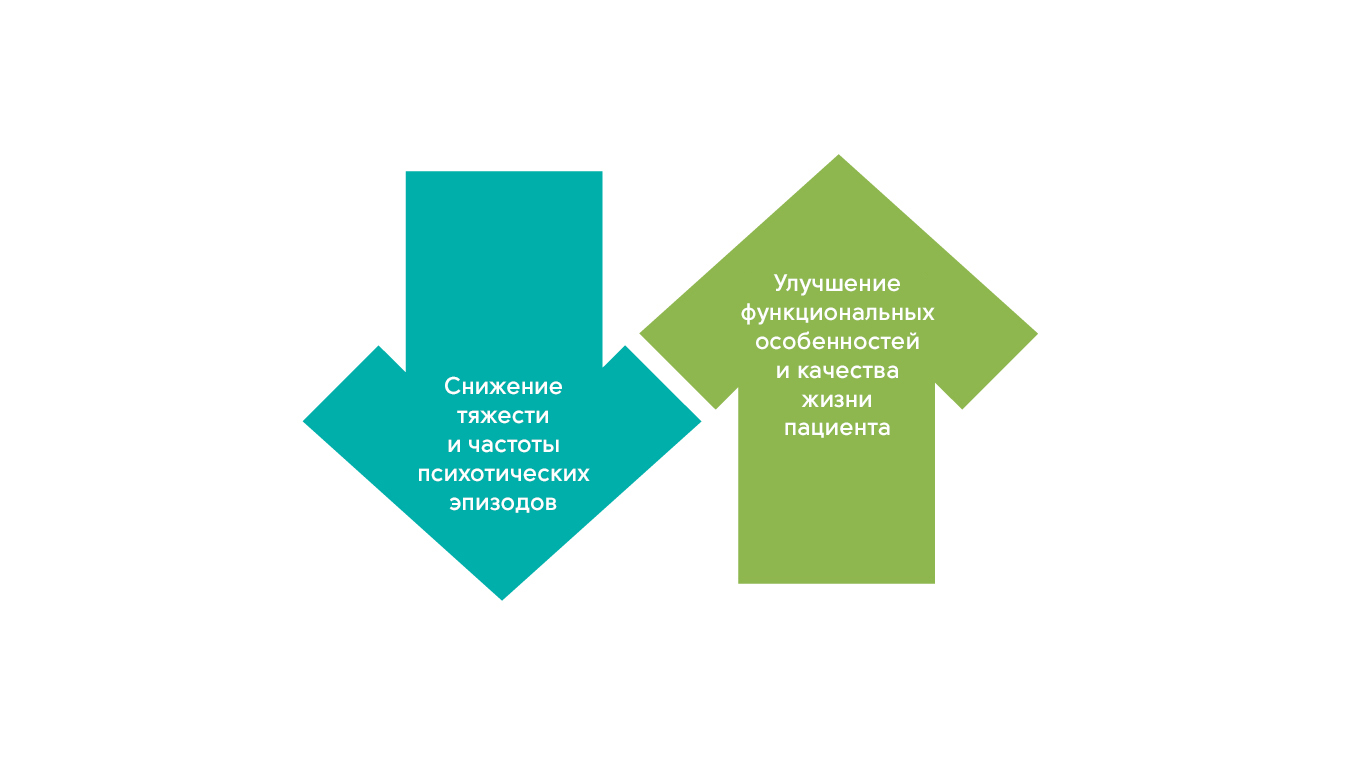
- Цель лечения шизофрении состоит в снижении частоты и степени тяжести психотических эпизодов, негативных расстройств, а также улучшении функциональных возможностей пациента и его качества жизни. Задача – достичь состояния длительной ремиссии и вернуть пациентов в социум.
- В клинических руководствах по лечению больных шизофрений обосновывается необходимость ранних диагностики и старта терапии шизофрении для уменьшения времени продолжительности психотических эпизодов, что улучшает прогноз течения заболевания.
- Фармакотерапия шизофрении, как правило, подразумевает монотерапию антипсихотическими препаратами.
- Антипсихотики второго поколения часто становятся первой линией лечения шизофрении совместно с психотерапевтическими методами. К сожалению, пациенты не всегда соблюдают режим приема препаратов, что приводит к рецидивам шизофрении.
- Нефармакологические подходы к лечению шизофрении включают такие методы, как психотерапия, трудотерапия, обучение навыкам общения и физические упражнения.
В настоящем разделе:
Задачи лечения шизофрении
Терапевтические задачи различаются в зависимости от фазы развития шизофрении.
Ранний старт лечения позволяет обеспечить лучший прогноз для пациента. Длительные психотические эпизоды приводят к ухудшению ответа на проводимую терапию: сложно добиться контроля над симптомами шизофрении; больному трудно взаимодействовать с окружающим миром1.
Достижение состояния ремиссии, длительной ремиссии– это конечная цель лечения пациентов с шизофренией.
Лечение пациента в острой фазе шизофрении направлено на облегчение позитивных, негативных, аффективных симптомов шизофрении, уменьшение тяжести психоза, устранение агрессии, чрезмерного возбуждения, возвращение самоконтроля, приемлемого уровня функционирования в социуме2.
При стабилизации состояния, чтобы снизить риск рецидива, терапия продолжается еще не менее 6 месяцев. Пациенту также может быть рекомендован постоянный прием лекарственных препаратов с целью обеспечить постоянный контроль симптомов заболевания, поддержать стойкую ремиссию, улучшить качество жизни2. Во время всего периода терапии пациент должен находится под наблюдением врача для оценки состояния, возможных побочных эффектов лекарств, своевременной коррекции назначений.
Долгосрочные цели лечения пациентов с шизофренией включают: облегчение негативных симптомов, полный контроль над позитивными симптомами (в том числе над теми, что плохо отвечают на терапию), а также улучшение функционирования пациента и его качества жизни 3,5.
На разных стадиях течения заболевания понятие «ремиссия» может иметь свое значение.
При выраженных психопатических симптомах ремиссия при надлежащем лечении наступает в течение первого года у 70-80% пациентов6 и остается стабильной при условии продолжающейся комплексной терапии7.
При этом отмечается высокий процент рецидивов (80%). Это часто объясняется отменой антипсихотических препаратов, но не непосредственно характером течения заболевания8,9.
Длительная ремиссия, которая определяется как длительное ослабление симптомов с улучшением социальной и профессиональной деятельности, достигается у 15% пациентов10.
Цели лечения шизофрении11
Антипсихотические препараты первого и второго поколения: механизмы действия
Антипсихотические препараты – базовые методы лечения шизофрении с момента открытия вещества хлорпромазина более 60 лет назад.
Действие всех антипсихотических препаратов направлено на блокировку рецепторов в тех системах мозга, где передатчиком нервных импульсов становится дофамин12.
· Антипсихотики первого поколения (типичные антипсихотики) преимущественно блокируют дофаминовые D2-рецепторы. Исследования показали, что достижение антипсихотического действия при применении препаратов первого поколения связано с блокированием стриарных дофаминергических рецепторов D2 – типа на 6-70%. При этом блокировка D2-рецепторов более чем на 80% значительно повышает риск развития экстрапирамидных симптомов.
· Антипсихотики второго поколения (атипичные) обладают различными фармакологическими свойствами. Большинство из них, в отличие от препаратов первого поколения, имеет низкую аффинность к дофаминовым D2-рецепторам и более высокую аффинность к другим нейрорецепторам (особенно к серотониновым (5-HT2A) рецепторам13,14.
В целом антипсихотики второго поколения воздействуют на дофаминовые рецепторы отличные от D2 (D1,D3,D4), серотониновые рецепторы (5-HT1A, 5-HT2c, 5-HT6, 5-HT7) и мускариновые, холинергические и гистаминовые рецепторы.
Механизм действия антипсихотических препаратов
Антипсихотические препараты более эффективны, чем плацебо, при лечении шизофрении15.
Несмотря на то, что препараты первого поколения различаются по эффективности и фармакологическим свойствам, они могут иметь равнозначное действие при лечении положительных симптомов шизофрении и для профилактики их повторного проявления13.
Тем не менее, из-за достаточно выраженных побочных эффектов типичные антипсихотики больше не считаются препаратами первого выбора при лечении шизофрении.
Им на смену пришли антипсихотические средства второго поколения2.
Однако преимущества антипсихотиков второго поколения при облегчении симптомов шизофрении все еще окончательно не доказаны 14,16. Так, в метаанализе было показано, что только 4 из 9 атипичных антипсихотиков были эффективнее, чем типичные антипсихотики. Остальные 5 препаратов не продемонстрировали улучшенное действие даже в отношении негативных симптомов шизофрении17.
Другие обзоры исследований18-22 также не содержат достоверных данных о том, что результативность лечения общих психопатологических симптомов шизофрении атипичными антипсихотическими препаратами превосходит эффекты терапии типичными антипсихотиками.
Но, атипичные антипсихотические препараты отличаются более разнообразными механизмами воздействия на организм пациента, что позволяет назначить их при преобладании негативных, когнитивных, аффективных симптомов шизофрении. Также данные препараты имеют менее выраженные побочные эффекты.
Кроме того, в научной среде уже накоплено достаточное количество знаний о том, что воздействие на D2-рецепторы – это не единственный метод лечения психоза.
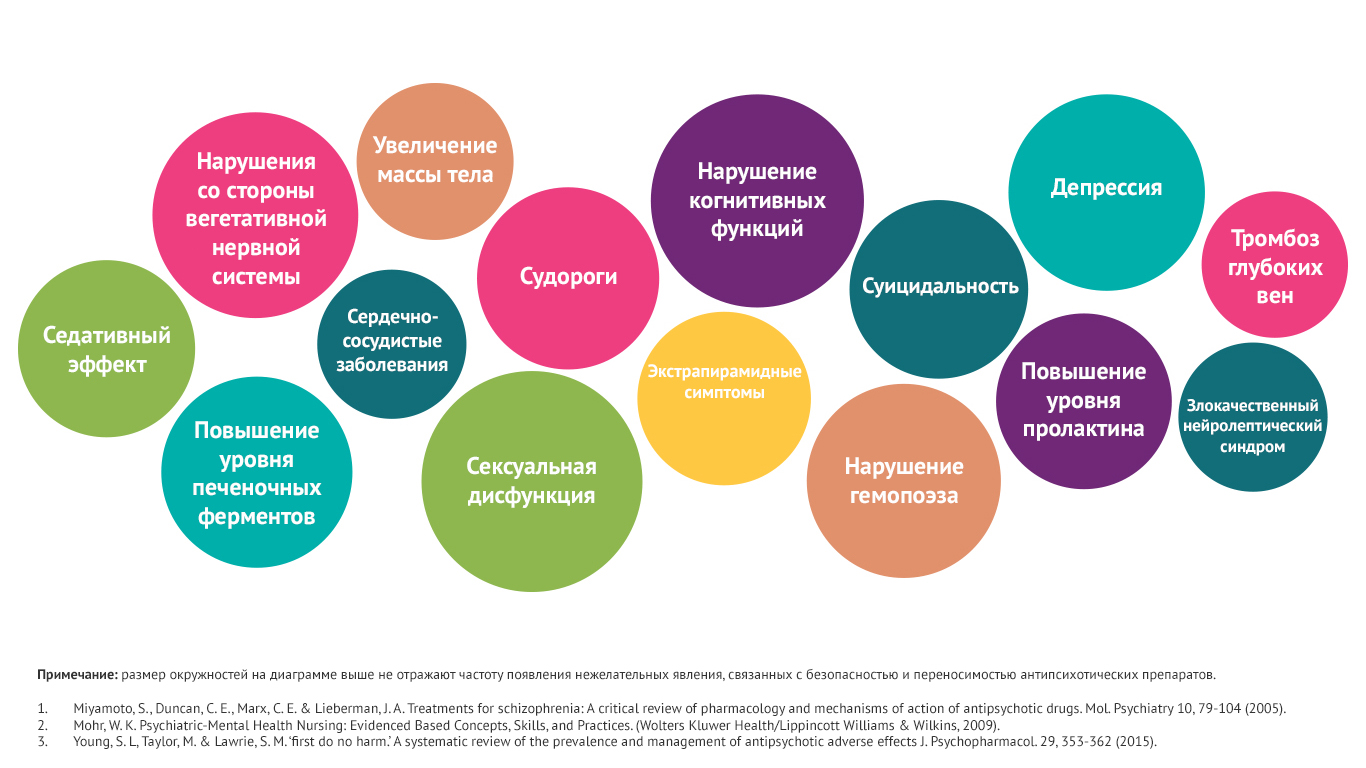
Безопасность и переносимость антипсихотических препаратов
Существует ряд проблем безопасности и переносимости, которые связанны с существующими методами лечения шизофрении (23).
К наиболее часто встречающимся нежелательным явлениям, возникающим при приеме антипсихотических препаратов, можно отнести:
· нарушение обмена веществ;
· увеличение массы тела;
· сексуальную дисфункцию.
Пролонгированная терапия может приводить к развитию сахарного диабета 2 типа, метаболического синдрома24.
Применение антипсихотических препаратов первого поколения в терапевтических дозах может вызвать развитие экстрапирамидных симптомов: паркинсонизм, дистонию, акатизию, позднюю дискинезию. А также спровоцировать повышение нормальных показателей концентрации пролактина в крови13.
Назначение антипсихотических препаратов второго поколения связано со снижением вероятности развития экстрапирамидных симптомов, поздней дискинезии, но во время лечения также возникает ряд нежелательных явлений, в том числе не характерных для антипсихотиков первого поколения.
К таким нежелательным явлениям можно отнести 13,24:
· риск увеличения массы тела,
· развития сахарного диабета 2 типа,
· появление синдрома удлиненного интервала QT и возможные вторичные сердечно-сосудистые осложнения.
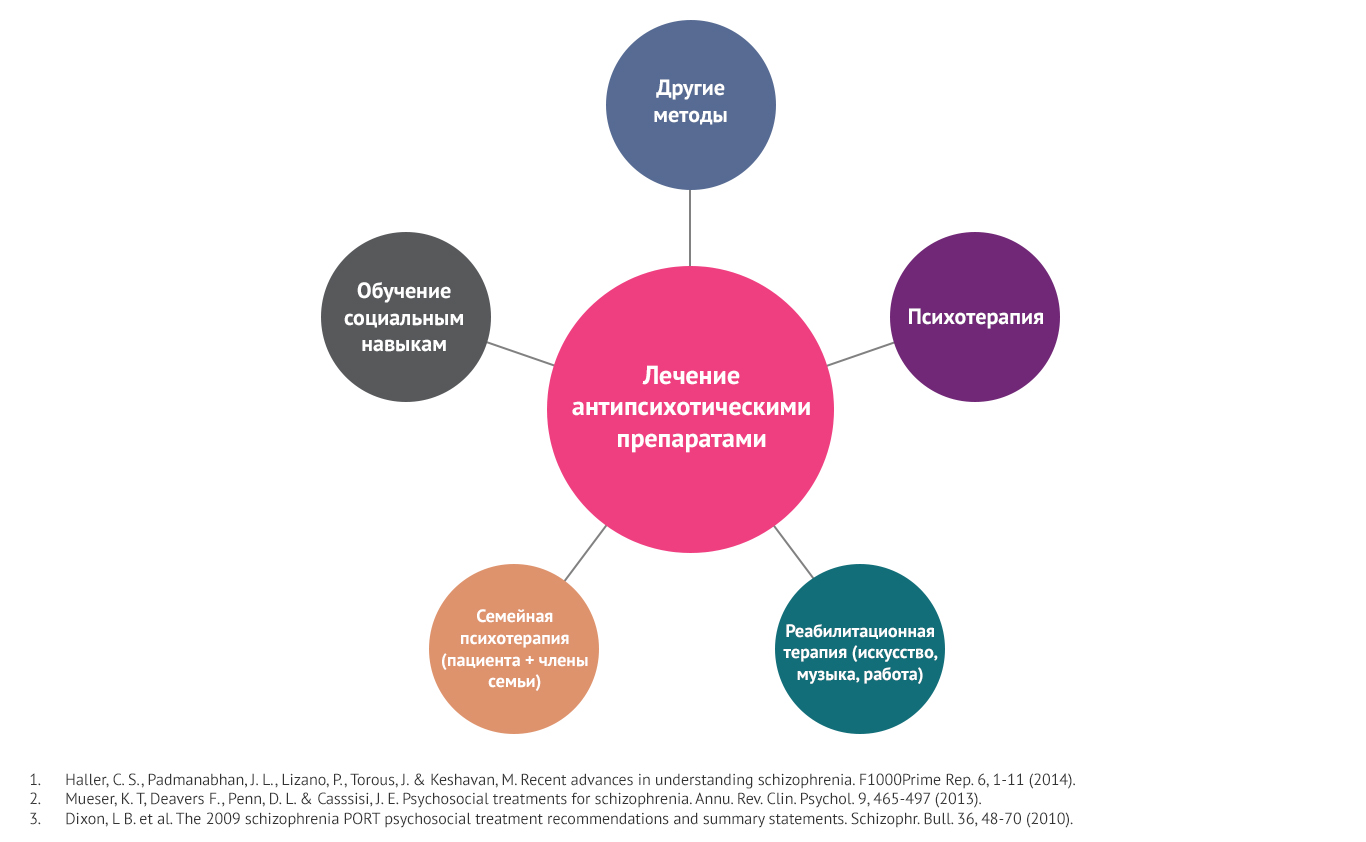
Дополнительные методы лечения
Психосоциальные методы лечения наряду с фармакотерапией могут улучшать прогноз течения шизофрении, повышать качество жизни больного. А именно, приводить к восстановлению навыков самообслуживания, взаимодействия в социуме, работоспособности, способности к обучению13.
Психотерапия, социальная реабилитация направлены на решение конкретных проблем, возникших из-за болезни. К примеру, на облегчение когнитивных нарушений, улучшение социализации, коррекцию сопутствующих патологических состояний, вызванных употреблением психоактивных веществ, преодоление посттравматического стрессового расстройства, улучшение самочувствия на фоне соматических патологий25.
Комплексной подход к лечению шизофрении11
Нефармакологические методы лечения больных шизофренией включают в себя помощь в социализации, реабилитации, трудоустройстве, когнитивно-поведенческую терапию, тренировку различных навыков, услуги семейного психотерапевта, психологическую помощь при появлении у больного переживаний из-за лишнего веса, пристрастия к алкоголю, психоактивным веществам26.
Существуют и дополнительные меры поддержки пациентов, не включенные в стандарты оказания медицинской помощи больным шизофренией. К ним можно отнести меры поддержки пациентов в продромальной стадии, после первого острого психотического эпизода, программы помощи, ориентированные на пожилых больных, программы по своевременному выявлению и лечению соматических заболеваний, создание групп психологической поддержки. А также действия по улучшения социальной среды: адаптивные методики обучения, предоставления специального жилья25,26.
Методы помощи, которые дополнительно учитывают возраст пациентов или стадию заболевания могут оказаться особенно полезными для реабилитации пациента.
Барьеры при лечении шизофрении
Фармакотерапия – основа лечения шизофрении. Но не все препараты эффективно облегчают симптомы шизофрении. А также не все пациенты соблюдают схему применения лекарств.
Например, примерно 20%-30% больным шизофренией назначенное лечение не помогает.
Кроме того, 40% пациентов имеют выраженные негативные симптомы, а 80% пациентов – клинически значимые когнитивные нарушения, которые, как правило, не отвечают на лечение.
Данные цифры указывают на то, что не все медицинские потребности в лечении шизофрении реализованы при лечении антипсихотиками13, 27, 28.
Несоблюдение режима приема препаратов – одно из основных препятствий на пути к успеху лечения шизофрении.
Низкий комплаенс встречается часто, он ведет к недостаточному контролю симптомов шизофрении, рецидивам психотических эпизодов, госпитализации пациентов, инвалидизации. Возрастает нагрузка на систему здравоохранения, увеличиваются затраты на лечение пациента29.
У пациентов, которые прекращают прием антипсихотических препаратов, рецидивы могут происходить в 2-5 раз чаще, по сравнению с теми, кто придерживается схемы лечения30,31.
Причины отсутствия комплаенса разнообразны: отрицание заболевания как самим больным, так и родственниками, предубеждение пациента по отношению к лекарственной терапии, появление нежелательных явлений при приеме антипсихотиков, недостаточный контроль за больным со стороны лиц, осуществляющих уход 32,33.
Отказ от лечения лишает пациента возможности достичь ремиссии, вернуться в социум.
Соблюдение режима приема препаратов пациентами с шизофренией34
Источники:
- Murru, A. & Carpiniello, B. Duration of untreated illness as a key to early intervention in schizophrenia: A review. Neurosci. Lett. 669, 59–67 (2018).
- Work Group on Schizophrenia. Practice Guideline for the Treatment of Patients with Schizophrenia, Second Edition. Am. J. Psychiatry (2010).
- Kane, J. Commentary: Consensus statement on negative symptoms. Schizophr. Bull. 32, 214–219 (2006).
- Kirkpatrick, B., Fenton, W. S., Carpenter, W. T. & Marder, S. R. The NIMH-MATRICS consensus statement on negative symptoms. Schizophr. Bull. 32, 214–219 (2006).
- Bobes, J., Arango, C., Garcia-Garcia, M. & Rejas, J. Prevalence of negative symptoms in outpatients with schizophrenia spectrum disorders treated with antipsychotics in routine clinical practice: Findings from the CLAMORS study. J. Clin. Psychiatry 71, 280–286 (2010).
- Lieberman, J. et al. Time Course and Biologic Correlates of Treatment Response in First-Episode Schizophrenia. Arch. Gen. Psychiatry 50, 369–376 (1993).
- Girgis, R. R. et al. Clozapine v. chlorpromazine in treatment-naive, first-episode schizophrenia: 9-Year outcomes of a randomised clinical trial. Br. J. Psychiatry 199, 281–288 (2011).
- Robinson, D. et al. Predictors of relapse following response from a first episode of schizophrenia or schizoaffective disorder. Arch. Gen. Psychiatry 56, 241–247 (1999).
- Zipursky, R. B. Why are the outcomes in patients with schizophrenia so poor? J. Clin. Psychiatry 75, 20–24 (2014).
- Jääskeläinen, E. et al. A systematic review and meta-analysis of recovery in schizophrenia. Schizophr. Bull. 39, 1296–1306 (2013).
- Haller, C. S., Padmanabhan, J. L., Lizano, P., Torous, J. & Keshavan, M. Recent advances in understanding schizophrenia. F1000Prime Rep. 6, 1–11 (2014).
- Kahn, R. S. et al. Schizophrenia. Nat. Rev. Dis. Prim. 1, 1–23 (2015).
- Miyamoto, S., Duncan, G. E., Marx, C. E. & Lieberman, J. A. Treatments for schizophrenia: A critical review of pharmacology and mechanisms of action of antipsychotic drugs. Mol. Psychiatry 10, 79–104 (2005).
- Meltzer, H. Y. New Trends in the Treatment of Schizophrenia. CNS Neurol. Disord. – Drug Targets 16, 900–906 (2017).
- Leucht, S. et al. Antipsychotic drugs versus placebo for relapse prevention in schizophrenia: A systematic review and meta-analysis. Lancet 379, 2063–2071 (2012).
- Agid, O., Kapur, S. & Remington, G. Emerging drugs for schizophrenia. Opin Emerg Drugs 13, 479–495 (2008).
- Leucht, S. et al. Second-generation versus first-generation antipsychotic drugs for schizophrenia: a meta-analysis. Lancet 373, 31–41 (2009).
- Geddes, J., Freemantle, N., Harrison, P. & Bebbington, P. Atypical antipsychotics in the treatment of schizophrenia: Systematic overview and meta-regression analysis. Br. Med. J. 321, 1371–1376 (2000).
- Zhang, J. P. et al. Efficacy and safety of individual second-generation vs. first-generation antipsychotics in first-episode psychosis: A systematic review and meta-analysis. Int. J. Neuropsychopharmacol. 16, 1205–1218 (2013).
- Davis, J. M., Chen, N. & Glick, I. D. A meta-analysis of the efficacy of second-generation antipsychotics. Arch. Gen. Psychiatry 60, 553–564 (2003).
- Lieberman, J. A. et al. Effectiveness of antipsychotic drugs in patients with chronic schizophrenia. N. Engl. J. Med. 353, 1209–1223 (2005).
- Jones, P. B. et al. Randomized controlled trial of the effect on quality of life of second- vs first-generation antipsychotic drugs in schizophrenia: Cost Utility of the Latest Antipsychotic Drugs in Schizophrenia Study (CUtLASS 1). Arch. Gen. Psychiatry 3, 1079–1087 (2006).
- Mohr, W. K. Psychiatric-Mental Health Nursing: Evidenced Based Concepts, Skills, and Practices. (Wolters Kluwer Health/Lippincott Williams & Wilkins, 2009).
- Young, S. L., Taylor, M. & Lawrie, S. M. ‘first do no harm.’ A systematic review of the prevalence and management of antipsychotic adverse effects. J. Psychopharmacol. 29, 353–362 (2015).
- Mueser, K. T., Deavers, F., Penn, D. L. & Casssisi, J. E. Psychosocial treatments for schizophrenia. Annu. Rev. Clin. Psychol. 9, 465–497 (2013).
- Dixon, L. B. et al. The 2009 schizophrenia PORT psychosocial treatment recommendations and summary statements. Schizophr. Bull. 36, 48–70 (2010).
- Ackenheil, M. & Weber, K. Differing response to antipsychotic therapy in schizophrenia: Pharmacogenomic aspects. Dialogues Clin. Neurosci. 6, 71–77 (2004).
- Carbon, M. & Correll, C. U. Thinking and acting beyond the positive: The role of the cognitive and negative symptoms in schizophrenia. CNS Spectr. 19, 38–52 (2014).
- Lindenmayer, J. P. et al. Medication nonadherence and treatment outcome in patients with schizophrenia or schizoaffective disorder with suboptimal prior response. J. Clin. Psychiatry 70, 990–996 (2009).
- Davis, J. M. et al. Dose response of prophylactic antipsychotics. J. Clin. Psychiatry 54, 24–30 (1993).
- Fenton, W. S., Blyler, C. R. & Heinssen, R. K. Determinants of medication compliance in schizophrenia: Empirical and clinical findings. Schizophr. Bull. 23, 637–651 (1997).
- Pompili, M. et al. Unmet Needs in Schizophrenia. CNS Neurol. Disord. – Drug Targets 16, 870–884 (2017).
- Dam, J. Insight in schizophrenia: A review. Nord J Psychiatry 60, 114–120 (2006).
- Llorca, P. M. Partial compliance in schizophrenia and the impact on patient outcomes. Psychiatry Res. 161, 235–247 (2008).
F1000 Prime Reports
Последние достижения в области понимания шизофрении.

Успешность лечения больных шизофренией во многом зависит от соблюдения пациентами схемы приема антипсихотических препаратов. Только 1/3 больных демонстрируют приверженность лечению.
Скачать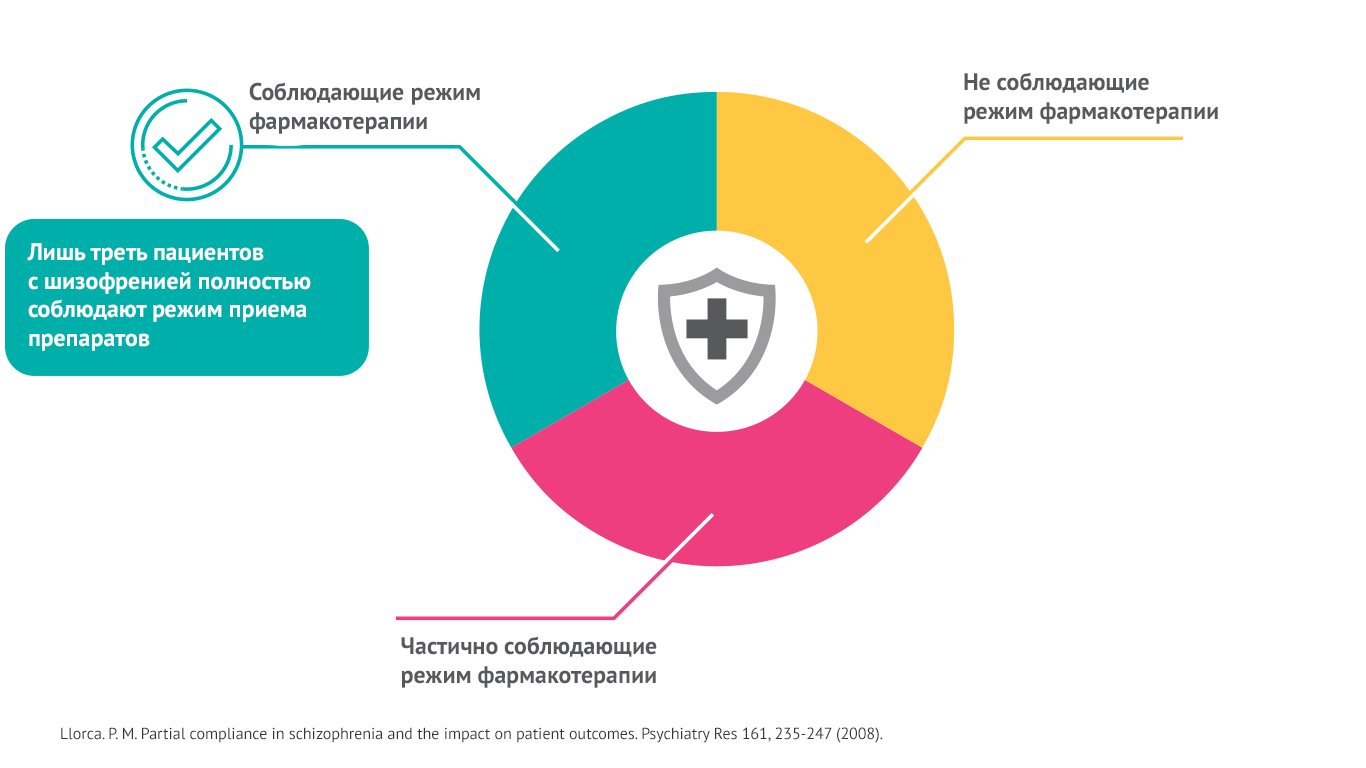
Негативные симптомы: терапияНегативные симптомы: терапия
Необходимо учитывать взаимосвязь между симптомакомплексами шизофрении и развитием клинической картины болезни. Это важно для выбора адекватной терапииНеобходимо учитывать взаимосвязь между симптомакомплексами шизофрении и развитием клинической картины болезни. Это важно для выбора адекватной терапии
Далее…Длительное лечение препаратом Реаги…Длительное лечение препаратом Реаги…
Атипичные антипсихотические препараты должны быть эффективными на протяжении всей жизни пациента. Развитие психоза влечет за собой прогрессирующее ухудшение сосАтипичные антипсихотические препараты должны быть эффективными на протяжении всей жизни пациента. Развитие психоза влечет за собой прогрессирующее ухудшение сос
Далее…